ایمونولوژی تولید مثل
ایمونولوژی تولید مثل به یکی از رشته های مهم زنان تبدیل شده است. متخصص زنان تنها فردی است که می تواند پیوندبافتی طبیعی از یک فرد به فرد دیگر را در حاملگی مشاهده کند. هنوز هم مشخص نیست که چگونه جنین وجفت در برابر سیستم ایمنی کارآمد مادر دوام می آوردند ولی با این وجود تحقیقات انجام شده روی رابطه ایمونولوژیک جنین - مادر اطلاعات جدیدی را در اختیار قرار داده است که درمان اختلالات ایمونولوژکی حاملگی تاثیرگذار هستند.
ایمونوبیولوژی پایه
سیستم ایمنی گسترده و پیچیده است و عمل اصلی آن حفاظت در برابر آنتی ژنها و پاتوژنها و افتراق بیولوژیکی خودی از غیر خودی است. پاسخ های ایمنی فرآیندهای دقیقاً تنظیم شده و غیر اتفاقی هستند. پس از مواجهه با یک آنتی ژن، گروهی از فرآیندهای سلولی و بیوشیمیایی از قبیل پردازش (proccessing) و ارائه آنتی ژن، شناسایی آنتی ژن توسط سلولهای T اختصاصی، تکثیر کلونال سلولهای لنفوسیتی و ترشح لنفوکین ها و سرانجام تولید آنتی بادی و سلولهای سیتوتوکسیک صورت می گیرد. مکانیسم های ایمنی را بدو گروه ذاتی و اکتسابی تقسیم می کنند این دو سیستم با یکدیگر اندرکنش های (interaction) گسترده ای دارند.
سیستم ایمنی ذاتی دارای اجزاء مختلفی مانند سدهای فیزیکی و شیمیایی مختلف در برابر ورود مواد خارجی، سلولهای افکتور اولیه (فاگوسیت های تکه هسته ای، سلولهای کشنده طبیعی NK و لکوسیتهای پلی مورفونوکلئر)، فاکتورهای بیوشیمیایی موجود در جریان خون مانند اجزاء سیستم کمپلمان است. سلولهای فاگوسیت و کشنده طبیعی پس از بلعیدن آنتی ژن آن را بوسیله آنزیمهای خود تخریب می کنند. فعال شدن این سلولها تنها بستگی به ماهیت آنتی ژن دارد. این ایمنی غیر اختصاصی (ایمنی ذاتی) بصورت مداوم وجود داشته اما مقاومت میزبان در برابر یک آنتی ژن خاص با تماسهای مکرر تشدید نمی شود(شکل1).
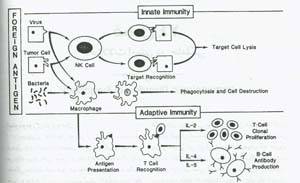
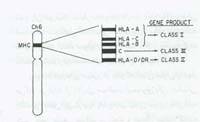
مشخصه اصلی ایمنی اکتسابی، اختصاصی بودن پاسخ برای هر آنتی ژن وجود حافظه می باشد، بنابراین تماسهای مکرر با یک آنتی ژن خاص باعث تقویت پاسخ ها خواهد شد لنفوسیت های B پیش ساز پلاسماسل های (Plasma cells) هستند که آنتی بادیهای اختصاصی را ترشح کرده و پاسخ ایمنی هومورال را بوجود می آورند. لنفوسیت های T،کنترل کننده پاسخ های ایمنی سلولی هستند.سیستم سازگاری نسجی (histocompatibility)نقش اصلی را در شناسایی آنتی ژنهای لکوسیتی انسان (hla)فرآورده یک کمپلس ژنی بنام کمپلکس اصلی ژنهای سازگاری نسنجی (magor histocmpatibilty complex mhc)هستند که روی بازوی کوتاه کروموزم6 قرار گرفته اند(شکل 2) .آنتی ژنهای کلاسi سیستمmhc تقریبا در سطح تمام سلولهای هسته دار وجود دارند و برای شناسایی آنتی ژن در سطح سلول توسط لنفوسیت های t سیتوتوکسیک ضروری هستند. مولکولهای کلاس II سیستم MHC توزیع بافتی محدودتری داشته (در سطح لنفوسیت هایB، مونوسیت ها، ماکروفاژها و سلولهای T فعال شده وجود دارند)، و برای ارائه آنتی ژن به لنفوسیت های T کمک کننده (Helper T Cell) لازم هستند. ناحیه کلاس I
شکل1:نمای شمایی سیستم های ایمنی ذاتی و اکتسابی .آنتی ژن خارجی توسط سلولهای فاگوسیتی در سیستم ایمنی ذاتی تشخیص داده می شود .آنتی ژن خارجی می تواند یک پاتوژن میکروبی آنتی ژن ویروسی یا آنتی ژن توموری باشد. پاسخ های ایمنی ذاتی منجر به سیتو تو کسیسیته مستقیم یا تخریب پاتوژن می شود .فعال سازی سلول tو سلول bبه ترتیب منجر به پرولیفراسیون کلونال سلول tو تولید آنتی بادی سلول bمی شود .(ilاینترلوکینnk سلول کشنده طبیعی)
خود به مناطق کوچکتری بنامهای HLA-B, HL A-A و HLA-C تقسیم میشود. بطور مشابه ناحیه کلاس II به سه منطقه HLA-DQ, HLA-DR و HLA-DP تقسیم می شود. منطقه ای بنام MHC کلاس III نیز در مجاورت این دو منطقه وجود دارد که مولکولهای حاصل از آن فعالیت ایمونوبیولوژیکی دارند.
پاسخ های ایمنی اکتسابی همانند رد شدن پیوند آلوگرافت شامل فرآیندهایی است که با ترتیب خاص در سیتسم لنفاتیک اتفاق می افتد (شکل2). با بالغ شدن سلولهای T (لنفوستی های T) در حال تکثیر آنها به زیرگروههای مختلف سلولی تمایز می یابند که هر کدام فعالیت مختلفی دارند. سلولهای کمک کننده دارای آنتی ژن CD4 (که به آنها سلولهای کمک کننده +CD4 می گویند) به سایر سلولها کمک کرده تا تکثیر یابند و نیز سلولهای B را در جهت تولید آنتی بادی یاری می کنند. سلولهای القا کننده +CD4 کنترل کننده رشد و نمو سایر سلولهای T هستند. سلولهای سیتوتوکسیک دارای آنتی ژن CD8 می گویند) سلولهای خارجی یا سلولهای خودی آلوده شده را منهدم می کنند و سلولهای سرکوبگر (CD8+(CD8+Suppressor Cells) مانع از تکثیر بی رویه سلولهای ایمنی می شوند ارتباط بین سلولهای ایمنی از طریق تولید و رهاسازی سیتوکین ها (مانند لنفوکین ها) است. اینترلوکین -1(IL-1) که بیشتر توسط ماکروفاژها و مونوسیت ها تولید یم شود باعث تزاید و فعال شدن لنفوسیت ها می شود انیترلوکین -2 (IL-2) که در پاسخ به فعال شدن لنفوسیت ها تولید میشود یک فاکتور رشد اصلی برای تکثیر سلولهای T فعال شده است. سلولهای فعال شده که برای یک آنتی ژن اختصاصی هستند به بافت
خارجی مهاجرت کرده یا با ارگانیسم مهاجم روبرو می شوند. آنها با اتصال مستقیم و ترشح سیتوکین هایی که باعث جذب و فعال شدن ماکروفاژها می شود اهداف مورد نظر را تخریب و منهدم می کنند. از طرف دیگر سلولهای B با پلاسما سل ها با فرآیند. باز آرایی ژنی (gene rearrangement) آنتی بادی تولید می کنند. بازآرایی ژنی باعث تولید آنتی بادیهایی می شود که اختصاصی برای یک آنتی ژن خاص هستند. آنتی بادیهای تولیدی وارد جریان خون شده و سلولهای هدف را نابود می کنند که این عمل معمولاً هماهنگ با سیستم کمپلمان یا سلولهای با خاصیت سیتوتوکسیسیتی وابسته به آنتی بادی صورت می گیرد. آنتی بادی های اولیه که در پاسخ به آنتی ژن تولید می وشند از نوع IgM جایگزین می شوند. آنتی بادیها مخلوطی از پروتئین های هتروژن هستند که به چند کلاس (Subclass) است که خصوصیات مختلفی داشته و تمایز آنها از طریق مارکرهای آلوتیپی بسیار اختصاصی روی زنجیره پلی
پپتیدی سنگین آنها صورت می گیرد. بدلیل آنکه معمولاً هر آنتی ژن دارای چندین شاخص آنتی ژنتیک (determinant) است، بسیاری از پاسخ های ایمنی هومورال پلی کلونال بوده و شامل مخلوطی از آنتی بادیهایی است که توسط کلونهای مختلف لنفوسیتی تولید شده اند. سلولهای ایمنی قادر به شناسایی آنتی ژنهای خودی و تولید پاسخ ایمنی که قادر به در تمام افراد طبیعی وجود دارند ولی بطور فعالی تنظیم و مهار می شوند. ظاهراً بیماریهای خود ایمنی بدلیل ضعف این مکانیسم های تنظیمی بروز می کنند که حاصل آن عدم توانایی در افتراق بین آنتی ژن های خودی و غیر خودی است. خود ایمنی (autommunity) فعال شدن مکانیسم های افکتوری ایمین است که بر علیه سلولها و ارگانهای خاصی وارد عمل شده و آنها را مختل می کنند. فرآیند خود ایمنی می تواند توسط عوامل محیطی شروع شود که باعث فعال شدن مزمن سلولهای T و شکستن تحمل (تلورانس)، طبیعی در برابر آنتی ژنهای خودی می گردد. از آنجا که بیماریهای خود ایمنی تمایل خاصی به زنان در سنین باروری دارند. همراه بودن آنها با حاملگی شایع می باشند.
ایمونولوژی مادر - جنین
بسیاری از متخصصین ایمونولوژی باروری جنین را بعنوان یک پیوند نیمه الوگرافت (semi-allogaft) در نظر می گیرند زیرا جنین دارای آنتی ژنهای پدری , مادری بوده و توجه به ایمونولوژی مادر - جنین نیز از این نکته منشا می گیرد. اما به نظر می رسد اندرکنش ایمونولوژیک بین مادر و جنین او نوع آلوژنیک نیست و در واقع این اندرکنش اساساً سالم و در جهت رشد بوده و مخرب نمی باشد. بعلاوه برای زنده بودن و حیات جنین نیز نیازی به حذف پاسخ های ایمنی طبیعی مادر وجود ندارد و همچنانکه بسیاری از متخصصین امر اعتقاد دارند، حاملگی به معنای سرکوب سیستم ایمنی نخواهد بود.
پس از باروری، اولین مواجهه ایمونولوژیک بین سلولهای نامشابه از نظر ژنتیکی روی می دهد و جنین نمیه آلوژنیک در سلولهای اندومتریوم لانه گزینی می کند. پس از آن سلولهای تروفوبلاست تمایز یافته جنین، در تماس مستقیم با خون و بافت رحم مادر هستند. هیچکدام از سلولهای ترفوبلاست و سنسیشیوترفوبلاست پرزها دارای آنتی ژنهای کلاس I و II سیستم MHC نیستند، بنابراین واکنش های با واسطه آنتی بادی یا سلولها قادر به لیز آنها نیستند. در نتیجه اکثریت سلولهای تروفوبلاست که در تماس با خون یا بافت های مادری هستند از نظر ایجاد پاسخ های ایمنی آلوژنیک خنثی هستند. سلولهای Extravillous cytrophoblast نیز فاقد آنتی ژنهای کلاس II سیستم MHC بوده ولی دارای نوعی از آنتی ژنهای غیر معمول کلاس I بنام HLA-G هستند که
تنوع پلی مورفیک بسیار محدودی دارند. HLA-G ممکن است یک مولکول شناسایی تخصیص یافته باشد که فعالیتهای لیز کننده سلولهای فعال شده NK را محدود کرده یا تکثیر سیتوترفوبلاست ها و تهاجم آنها را مهار کند.
وجود فاکتورهای سرمی در مادر که ایمنی سلولی را مهار می کند میت واند از دلایل موفقیت ایمونولوژیکی حاملگی باشد. بر اساس این فرضیه پاسخ های ایمنی سلولی مادر علیه جنین بطور طبیعی متوقف می شوند و عوامل متوقف کننده موجود در جریان خون در تمام حاملگی های موفقیت آمیز تولید می شوند. از نظر تئوری آنتی بادی های بلوکه کننده علیه لنفوسیت های مادری تولید می شوند تا مانع از واکنش آنها با رسپتورهای موجود در بافتهای جنین و جفت شوند یا آنکه این آنتی بادی به رسپتورهای روی بافت های جنین و جفتی متصل شده تا این بافت از حمله لنفوسیت های مادری در امان باشند. همچنین این آنتی بادیها ممکن است از نوع ضد ایدیوتایپ بوده که به محل اختصاصی اتصال به آنتی ژن روی مولکول آنتی بادی دیگر متصل میشوند. آنتی بادیهای ضد ایدیوتایپ می توانند به محل اتصال به آنتی ژن روی رسپتور سلولهای T نیز متصل شده و مانع از اندرکنش آنها با آنتی ژنهای جنین شوند.
آنتی بادیهای بلوک کننده و سایر فاکتورهای کمک کننده به بقاءجنین هیچگاه در خون مادر یافت نشده و وجود آنها با روشهای ایمونولوژیکی یا بیوشیمیایی به اثبات نرسیده است. شناسایی این آنتی بادیها و فاکتورها با روش غیر مستقیم و در in vitro با آزمایشاتی مانند واکنش مخلوط لنفوسیتی Mixed Lymphocyte Reaction ) MLR) صورت می گیرد. البته نتایج این آزمایشات در بیماران مختلف و نیز یک بیمار در زمانهای مختلف یکسان نیست. هیچگونه روش یکدستی برای گزارش نتایج آنها وجود ندارد و نتایج حاصل بستیگی به معادلات بکار رفته برای محاسبه داده های MIR دارد. بعلاوه اصل وجود آنتی بادیهای بلوکه کننده در حاملگی مورد بحث است. این آنتی بادیها غالباً تا آخر سه ماهه اول یا دوم اولین حاملگی ظاهر نمی شود. زنانی که فاقد گاماگلوبولین ها هستند، حاملگی طبیعی داشته و حیواناتی که قدرت تولید آنتی بادی از آنها سلب شده نیز حاملگی های موفقیت آمیز خواهند داشت. تحقیقات کنونی برروی واکنش های موضعی متمرکز شده که در حد فاصل تماس بافت های جنینی - مادری اتفاق می افتد. تبدیل سلولهای استرومایی اندومتر به سلولهای دسیدوایی (decidual) و خصوصیت منحصر بفرد سلولهای مهاجم ترفوبلاستی در محل اتصال بافتهای مادری - جنینی نقش اساسی را در لانه گزینی و رشد جنین بعهده دارد. دسیدوا (decidua) حاوی لنفوسیت های T و گرانولوسیت ها می باشد. لنفوسیتهای موجود در این منطقه دارای رسپتور با زنجیره های ??یا ?سیگما هستند، گروه زیادی از سلولهای الفا بتا از نوع +CD8 بوده که خاصیت سرکوب ایمنی را دارند. سلولهای دارای رسپتور ??در ابتدا و انتهای دسیدوای انسان فراوان بوده و از آنجا که آنها برای سیتوتوکسیسیتی نیازی به آنتی ژن های MHC ندارند، ممکن است فعالیتهای ضد میکروبی را عهده دار باشند.
تعداد زیادی از سلولهای لنفوئیدی non-B/non-T که دارای آنتی ژنهای کلاس II سیستم MHC بوده و شبیه سلولهای NK هستند در فار لوتئال و در دسیدوای اوایل و اواسط حاملگی یافت میشوند. این سلولها که به لنفوسیت های بزرگ گرانولر معروف هستند می توانند اهداف سلولهای NK را بکشند اما در شرایط طبیعی سلولهای ترفوبلاست را لیز نمی کنند، تعداد زیادی ماکروفاژ نیز در دسیدوا حضور داشته و نسبت به سایر لکوسیت ها بیشترین تعداد را در مجاورت ترفوبلاست مهاجم دارا می باشند. نقش این سلولها می تواند بصورت فاگوسیتوز یا بعمل آورنده آنتی ژن باشد. بعضی از سلولها می توانند نقش سرکوبگر ایمنی را ایفا کنند که این عمل را از طریق تولید فاکتورهای محلولی که پاسخ های لنفوسیت های وابسته به IL-2 را تخریب می کنند، اجرا می شود. سیتوکین های دیگری نیز نقش مهمی در سطح تماس بافت های جنین - مادر دارند. علاوه بر ستوکین ها، هورمونها، آنزیم ها، فاکتورهای رشد و پروتئین های اندومتر در بافت های دسیدوای مادری فعالیت های تعدیل ایمنی را دارا می باشند. هر چند اثبات فعالیت های هرکدام از این عوامل به تنهایی مشکل است ولی فعالیت آنها در سطح تماس جنین - مادر مسئول یک آندکنش مطلوب بین جنین مادر می باشد.
تکامل سیستم ایمنی با تشکیل جنین شروع می شود ولی تا بعد از تولد کامل نمی شود در طی دو تا سه هفته پس از حاملگی سلولهای بنیادی چند استعدادی (pluripotential stem cells) کیسه زرده، سلولهای پیش ساز همه رده های سلولهای خونی را تولید می کنند. در هفته ششم حاملگی تیموس تشکیل می شود و تمایز لنفوسیت در غیاب آنتی ژن خارجی پیش می رود، لنفوسیت های کوچک در هفته، هفتم در
خون محیطی دیده شده و در هفته هشتم در اطراف پلکسوس ها (Plexuses) یافت خواهند شد. در اوایل هفته سیزدهم حاملگی سلولهای T قادر به ایجاد پاسخ در برابر میتوژنها بوده و سلولهای شناسایی کننده آنتی ژنهای سازگاری سنجی (MHC) شروع به ظهور می کنند. در هفته بیستم حاملگی جنین قادر به تولید آنتی بادی و پلاسما سل در برابر عفونتهای مادرزادی است وبلوغ ایمنی برای مواجهه با دنیای به شدت آلوده ادامه می یابد. وجود یک غشا سلولی تروفوبلاستیک سالم مانع از ورود و خروج سلولهای کارآمد سیستم ایمنی به تعداد زیاد از جنین می شود. برعکس IgG مادری از طریق قطعه FC بطور اختصاصی از جفت عبور می کند . مقدار IgG جنین در میانه سه ماهه اول در حدود 10% مقدار آن در بالغین می باشد.(تصویر4)
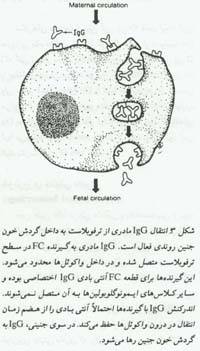
ایمنی هومورال کافی در دوران نوزادی بستگی به مقدار ایمونوگلوبولینی دارد که از جفت عبور کرده و مقدار IgG خون جنینی منعکس کننده مقدار آن در مادر است. محافظت جنین در برابر آنتی ژنهای اختصاصی بستگی به سابقه تماس مادر با آن آنتی ژن ها دارد. آنتی بادیهای مادری علاوه بر نقش اصلی آنها در محافظت نوزاد در برابر عفونت ها می توانند منجر به بیماریهای شوند که برای نوزاد مضر هستند.
ایمونیزاسیون در برابر اریتروسیت ها بیماری Rh
اریتروبلاسیتوز فتالیس (بیماری همولیتیک نوزادان) ناشی از عدم سازگاری بین خون مادر و جنین می باشد. مادرانی که از نظر سیستم Rh منفی هستند در طی حاملگی یا هنگام زایمان با RBC جنین Rh منفی هستند در طی حاملگی یا هنگام زایمان با RBC جنین Rh مثبت ایمونیزه می شوند. آنتی بادیهای تشکیل شده توسط مادر از جفت عبور کرده و وارد گردش خون نوزاد می شوند تا در آنجا با RBCهای جنین Rh مثبت واکنش داده، باعث آنمی همولیتیک شوند.
هر چند معرفی اولین موارد اریتروبلاستوز فتالیس به سال 1609 مربوط می شود ولی تا قرن بیستم که سیستم ABO و Rh کشف شدند هیچگونه درمان منطقی میسر نبود. پیشرفت در درمان، مرگ قبل از تولد را بطور چشمگیری
شکل4:غلظت آنتی بادی در گردش خون بند ناف و نوزاد.در مراحل نخست حاملگیigg مادری از جفت گذشته و وارد گردش خون جنین میشود. در زمان تولد گردش خون جنین به صورت طبیعی شامل غلضتی نزدیک به بزرگسالان iggاز است که عمدتا مادری بوده و مقادیر اندکی ازigm وiga را شامل می شود پس از زایمان کودک iggمادر سریعا کاتابولیزه شده در حالی که تولیدigg نوزادی افزایش می یابد
کاهش داد و در حال حاضر ایمیون گلوبولین RhIgG)Rh) برای پیشگیری از ایمونیزاسیون وجود دارد و شیوع اریتروبلاستوز فتالیس بطور تدریجی در حال کاهش است. با کاهش بیماری، پزشکان نیز کمتر از توصیه ها و درمان های پروفیلاکسی آگاهی خواهند داشت.
پاتوفیزیولوژی
نامگذاری
نامگذاری Rh از آنجا ابداع شده که خرگوش های ایمونیزه شده با اریتروسیت های میمون رزوس تولید نوعی آنتی بادی می کردند که RBC های 85% از سفید پوستان را آگلوتینه می کرد. متعاقباً مشخص شد که گروههای خونی انسانی بسیار پیچیده هستند. لوکوس ژن کد کننده آنتی ژنهای Rh روی بازوی کوتاه کروموزوم یک قرار دارد اما تعداد ژنهای کنترل کننده سنتز این آنتی ژنها مشخص نیست. محصول نهایی یک پروتئین کوچک با وزن مولکولی 7000 تا 10000 در سطح RBC است که دارای چندین شاخص آنتی ژنهای Rh همراه با فسفولیپیدهای غشایی بصورت توده های منظم در سطح RBC ها توزیع شده اند و تعداد سایت های آنتی ژنیک برای یک RBC بستگی به ژنوتیپ آن دارد.
هر چند سیستم های نامگذاری مختلفی برای این انتی ژنها پیشنهاد شده است اما سیستم Fisher-Race بیشترین کاربرد را در زایمان داشته و توسط کمیته متخصصین سازمان بهداشت جهانی در امور استانداردهای بیولوژیک به دلیل سادگی و یک دست بودن توصیه می شود. سیستم Fisher-Race بر اساس وجود سه لوکوس ژنتیکی که هر کدام دو آلل دارند بنا شده است. آنتی ژنهای تولید شده توسط این آلل ها توسط آنتی سرمهای اختصاصی قابل تشخیص بوده و با حروف C و c و D و E و e نامگذاری می شوند. از آنجا که هیچگونه آنتی سرم اختصاصی برای d یافت نشده است، کاربرد آن فقدان محصول یک آلل را نشان میدهد. کمپلکس های ژنی CDe و cDE و cde و cDe و cdE و Cde و CDE شناسایی شده اند. ژنوتیپ فرد بصورت جفت کمپلکس ژنی مانند CDe/cde نمایش داده می شود. برای بیشتر موارد بالینی افراد با استفاده از انتی سرم ضد D بصورت Rh مثبت و Rh منفی گروه بندی می کنند.
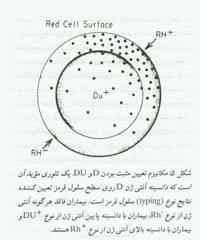
شکل های مختلف از بیان آنتی ژن D باعث ایجاد گروه هتروژنی بنام Du می شود . نوعی از فنوتیپ Du (که آنتی ژن در سطح RBC ها بیان می شود) که آنتی ژن D را به مقدار زیاد بیان می کند می توان با anti-D تشخیص داد ولی سایر فنوتیپ های Du را تنها با روش های حساس می توان از فنوتیپ d تشخیص داد. بیشتر افراد دارای فنوتیپ Du بعنوان Rh مثبت در نظر گرفته می شوند زیرا RBC های آنها می توانند تولید anti-D را تحریک کنند ولی خود این افراد بندرت دارای anti-D هستند.
خونریزی جنینی مادری
(Fetomaternal hemorrhage)
خونی جنین غالباً در طی حاملگی و بلافاصله پس از دوره نفاسی (postpartum) وارد خون مادر میشود. اریتروسیت های جنین در خون 6/7% از بانوان حامله در سه ماهه اول یافت شده که این مقدار برای سه ماهه دوم و سوم به ترتیب 15/9% و 28/9% بوده است. حداقل مقدار RBC جنین Rh مثبت که قادر به ایمونیزه کردن مادر Rh منفی باشد مشخص نشده ولی تا 0/1 میلی لیتر از خون Rh مثبت توانسته است افراد Rh منفی داوطلب را ایمونیزه کند. خونریزی جنینی مادری که برای ایمونیزاسیون مادر کفایت
کند در زمان زایمان شایع تر است. عواملی که خطر انتقال RBCهای جنین به مادر را از طریق عبور از جفت افزایش می دهند در جدول 1 آورده شده اند. با وجود آنکه مقدار خون جنین در جریان خون مادر معمولاً کم می باشد اما خونریزی های زیاد در محل اتصال جفت به رحم ممکن است با روش های غیر قابل پیش بینی روی دهد.
جدول1:عواملی که برایمونیزاسیون بیمار بر ضدrh موثرند

تشخیص
تست Kleihauer-Betke اولین روش تشخیص RBC های جنین در خون مادر بود. RBCهای جنین که دارای هموگلوبین HF)F) هستند با رنگ آمیزی مخصوص رنگ گرفته و می توان آنها را با میکروسکوپ از RBCهای بالغ (مادر) که بصورت شبح در می آیند افتراق داد (تصویر6). RBC های جنین و نیز مادر در یک اسمیر شمارش شده و با استفاده از فرمول زیر اندازه خونریزی جنینی - مادری مشخص می شود:
تعداد اریتروسیت های جنین (به )تعداد اریتروسیت های مادر = مقدار خونریزی جنین مادری بر حسب ml(به)حجم تخمینی خون مادر
با تغییراتی که در روش اولیه استخراج با اسید صورت گرفته این روش بصورت کیت تجارتی در آمده که انجام آزمایش را ساده کرده است. روش تشکیل روزت اریتروسیت ها که بطور اختصاصی اریتروسیت های جنین Rh مثبت را مشخص می کند نیز کاربرد دارد اما بدلیل آنکه این روش یک روش کیفی است نتایج مثبت آن باید با روش های کمی استخراج با اسید تأیید شود.
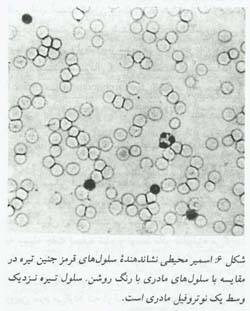
شکل6:اسمیر محیطی نشاندهنده ی سلول های مادری با رنگ روشن .سلول تیره نزدیک وسط یک نوتروفیل مادری است.
ایمونولوژی
برخلاف سیستم ABO که در آن بیماران در برابر آنتی ژنهای یکسال یا مشابه که در روی باکتریها یا مواد دیگر قرار دارند، آنتی بادی ایجاد می کنند، بیماران Rh فقط وقتی که در معرض سلولهای قرمز خون که Rh+ هستند قرار گیرند مقادیری از آنتی D را تولید می کنند. علاوه براین، درحدود 30% افراد Rh- حتی وقتی با حجم زیادی از خون Rh+ مواجه می شوند، هرگز حساسیت نشان نمی دهند (یعنی پاسخ نمی دهند). ابتدا دستگاه ایمنی هومورال مادری به آنتی ژنهای Rh با سنتز مقادیر کمی از آنتی بادیهای IgM سپس با تولید آنتی بادیهای IgG که معمولاً در عرض 6 هفته تا 6 ماه قابل تشخیص هستند، نسبتاً به کندی پاسخ می دهد. این آنتی بادیها قادر به عبور از جفت هستند و می توانند سلولهای قرمز خون +RH جنینی را از بین ببرند. ناهمگونی زیر
کلاسهای IgG تولید شده و اختلالات آنها در عبور از جفت تا حدودی ممکن است مسئول تنوع fetal involvement بین بیماران باشد.
تظاهرات بالینی
تخریب سلولهای قرمز خون در جنین منجر به کم خونی و اریتروبلاستوز جنینی می گردد که علایم مشخصه آن سکته قلبی، ادم، آسیت افیوژن پریکاردی و هماتوپرئز خارج مغز استخوان است. کم خونی شدید باعث هیپوکسی بافتی و اسیدوز می شود و اریتروپوئز شدید در کبد منجر به جایگزینی پارانشیم نرمال کبد و آشفتگی ساختاری (architectural distortion) می گردد. نتایج عبارت از کاهش تولید پروتئین، هیپرتانسیون پورتال، آسیت و ورم عمومی است.
در نوزادان،مشکلات بالینی اولیه عبارت است از کم خونی و افزایش بیلی روبین خون، لیکن خونریزی و سکته قلبی نیز ممکن است اتفاق بیفتد. گرچه محصولات ناشی از تجزیه هموگلوبین (بیلیروبین) در مایع آمنیوتیک و خون بند ناف به میزان زیادی یافت می شود، مقادیر اضافی به راحتی به وسیله جفت تصفیه شده و توسط مادر متابولیزه می گردد. مقدار کم گلوکورونیل ترانسفراز نوزاد مانیع از کنژوگه شدن مقادیر زیاد بیلی روبین شده و منجر به افزایش سطح بیلی روبین سرم می گردد که در نهایت با تجمع کمپلکس های بیلی روبین در گانگلیون های قاعده ای دستگاه عصبی مرکزی منجر به کرن ایکتروس (kernicterus) می گردد.
پیشگیری
مکانیسم ها
ایمنی زایی به آنتی ژن D با تزریق RhIgG، قبل یا کمی بعد از مواجه شدن با سلولهای +RH قابل جلوگیری است. سه مکانیسم بالقوه از نقطه نظر ایمنولوژیکی وجود دارد: بلوکه کردن آنتی ژن (یعنی مهار رقابتی)، کلیرانس و منحرف ساختن آنتی ژن و مهار مرکزی.
بلوکه کردن آنتی ژن - مهار رقابتی: بر اساس این نظریه کلاسیک آنتی بادهای تزریق شده، با اتصال به جایگاههای آنتی ژنی که در روی سلولهای قرمز خون +Rh قرار دارند یا پوشاندن آنها، مهار ایجاد می کنند و آنها را برای گیرنده های سلولهای لنفوئید مادری که برای شروع پاسخ ایمنی ضروری هستند، غیر قابل دسترس می نمایند . این حقیقت که وجود 20 میکرو گرم از آنتی بادی همراه با هر میلی لیتر از RBC حتی اگر تعداد کمی از شاخص های آنتی ژنتیک را پوشانیده باشد می تواند مانع از سنتز anti-D شود علیه این تئوری است.
کلیرانس و منحرف ساختن آنتی ژن: این تئوری بر اساس این مفهوم است که با دور ساختن آنتی ژن از دستگاه ریتکولواندوتلیال از تشکیل آتی بادی جلوگیری شود. احتمالاً ناسازگاری ABO در اینحالت از ایمونیزاسیون Rh حفاظت می کند. چون آنتی ژنهای دیگر، مثل C و E که روی مولکول حامل قرار دارند، نیز از دستگاه ایمنی دور می شوند، بنابراین بکار بردن RhIgG مانع از تشکیل آنتی بادی در برابر C و E علاوه بر D می شود. شواهدی برای اینحالت غیر اختصاصی پیشنهاد می شود که منحرف ساختن آنتی ژن برای سیستم Rh دخالت داشته باشد.
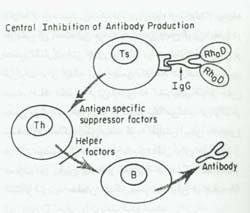
مهار مرکزی: پاسخ های ایمنی بوسیله لنفوسیتهای افکتور که مسئول کمک کردن یا مهار پاسخ هستند، شبیه یک ترموستات تنظیم می شوند. سلولهای مهار کننده برای بخش تغییر یافته FC مولکول IgG دارای گیرنده های غشایی بوده و به وسیله کمپلکس های ایمنی دارای IgG قابل تحریک هستند. این حالت پیشنهاد می کند که با تولید سلولهای مهار کننده ویژه آنتی ژن نزدیک به زمان در معرض قرار گرفتن با اریتروسیتهای +Rh، پاسخ ایمنی به آنتی ژن قابل جلوگیری است. ممکن است RhIgG، کمپلکسهای ایمنی مسئول القا این سلولها را در حضور اریتروسیتهای +Rh جنینی ایجاد کند. این فرضیه با این مشاهده که مهار ایمنی وابسته به آنتی بادی فقط از یک پاسخ اولیه جلوگیری می کند و در بیماران حساس به Rh هیچ اثری روی پاسخ ثانویه ندارد، سازگاراست .
استفاده بالینی از RhIgG
ایمونوگلوبولین Rh که ابتدا برای استفاده عمومی در سال 1968 عرضه شد، به طور قابل توجهی در جلوگیری از ایمونیزاسیون به آنتی ژن Rh موفق بوده است. بر اساس تحقیقی که به وسیله سازمان دارو و غذا در ارتباط با امکان انتقال ویروس نقص ایمنی انسانی (HIV) به وسیله RhIgG انجام گرفت. آشکار شد که همه ویروس ها در مرحله ساختن
غیر فعال می شوند. بیش از 350000زن در ایالات متحده سالانه RhIgG دریافت می کنند و شواهی دال بر دخالت این محصول در انتقال عفونت HIV یا تغییر در نحوه استفاده آن وجود ندارد.
یک ویال از RhIgG (یعنی 300 میکروگرم آنتی D) ایمنی به حدود سی میلی لیتر خون کامل Rh مثبت یا 15 میلی لیتر سلولهای خون قرمز Rh مثبت را مهار می کند. به منظور به حداقل رساندن ابتلا و مرگ ومیر ناشی از اریتروبلاستوز جنینی Rh، مناسب است که همه زنان در خطر تشخیص داده شده و درمان شوند. RhIgG در صورتی که قبل از احساس شدن مادر تزریق شود، صددر صد از نظر ایمنولوژی موثر است. دلایل احتمالی موثر نبودن RhIgG بعد از سقط یا بعد از زایمان به قرار زیر است:
* عدم تعیین گروه خون بیمار قبل از تولد نوزاد یا تزریق نکرده RhIgG در صورت نیاز.
* گزارش اشتباه گروه خون بیمار در پرونده او یا گزارش اشتباه به پزشک.
* خطا در گروه بندی خون پدر، مادر یا نوزاد.
* عدم تزریق RhIgG به مادر پس از دستور پزشک.
* خونریزی جنینی - مادری تشخیص داده نشده در ضمن حاملگی.
* دوز ناکافی RhIgG برای حجم خونریزی صورت گرفته جنین - مادر.
* عدم پذیرش بیمار برای تزریق RhIgG.
درهر حاملگی، نوع خون و Rh مادر باید تعیین شود و بررسی آنتی بادی تا حدامکان زود انجام گیرد طوری که به طور مناسب تحت کنترل در آید (جدول 2). اگر پدر برای D هتروزیگوت باشد، همه بچه های D مثبت خواهند بود. از طرف دیگر، اگر پدر هتروزیگوت باشد، احتمال 50% وجود دارد که هریک از بچه هی او Rh بوده و به بیماری همولیتیک Rh ناشی از D مبتلا نشود.
جدول2:ارزیابی و تدابیر بیمار باردار غیر حساس rh-منفیdu- منفی
|
تدابیر
|
زمان در حاملگی
|
|
گروه خون ABo وRHاز جمله DU را تعیین نمایید.
غربالگری آنتی بادی (تست کومبس غیر مستقیم
|
نخستین ویزیت پره ناتال
|
|
غربالگری آنتی بادی منفی:300 میکروگرم RHIgGتجویز شود.
غربالگری آنتی بادی مثبت :پدر کودک را چک کرده و آن را به عنوان RH-حساس درمان نمایید.RH
|
28 هفتگی
|
|
غربالگری آنتی بادی منفی( <l : 4:تحت نظر بگیرید.
غربالگری آنتی بادی مثبت:به عنوان فرد حساس به RHاقدام نمایید.
|
35 هفتگی
|
|
غربالگری آنتی بادی منفی:اگر نوزاد RH-مثبت از DU-مثبت 300میکروگرم RhlgGرا تجویز نمایید.
غربالگری آنتی بادی مثبت :حاملگی بعدی را به عنوان حساس به RHاداره نمایید.
|
پس از زایمان
|
سقط در اولین سه ماهه حاملگی
آنتی ژن D روی سلول قرمز خونی جنینی در 38 روز اول حاملگی تشخیص داده شده است و خطر حساسیت زایی در سقطهای خودی یا القا شده 3 تا 5/5% است. لیکن در طول حاملگی متنوع است. در جنین در 4 هفته بعد از بارداری گردش خون بوجود می آید و عبور اریتروسیتها از میان جفت از نظر تئوری در 6 تا 8 هفتگی حاملگی اتفاق می افتد. اینکه این حالت چه زمان و هر چند وقت اتفاق می افتد، به اثبات نرسیده است ولزوم پروفیلاکسی بعد از ترشحات قاعدگی یا سقطهای خودبخودی یا تخمکهای bighted قبل از 6 هفته هرگز به طور رضایت بخشی حل نشده است. با این وجود، تا زمانی که حداقل مقدار خون +Rh لازم برای ایمنی زایی مشخص نشده و نیز چون گروه خون جنین معمولاً شناخته شده نیست همه زنان -Rh با هر نوع سقطی باید با RhIgG محافظت شوند. فرآورده های 50 میکروگرمی RhIgG از نظر تجارتی در دسترس است، برای 5 میلی لیتر خون کامل جنینی یا 2/5 میلی لیتر سلولهای خونی قرمز کفایت کرده برای پروفیلاکسی در برابر همه خونریزیهای مادری - جنینی که در ضمن سه ماهه اول حاملگی اتفاق می افتد، کافی است.
حساسیت بالقوه در حاملگی اکتوپیک وجود دارد، اما اینکه RhIgG بعد از مول هیداتیفرم ضروری است یا خیر، مشخص نیست. بررسی بافتی مول هیداتیفرم وجود هیچگونه سلول قرمز هسته دار( مربوط به جنین) یا عروق جنینی را در پرزهای جفتی نشان نمی دهد.
بیشتر محققات دریافته اند که سلولهای ترفولاستیک دارای آنتی ژنهای Rh نیستند. تنها در گزارشی از ایمن سازی با Rh به همراه مول هیداتیفرم، احتمال داده شده است که علت آن ایجاد حساسیت در بین ماههای 6 تا 9 حاملگی در طی حاملگی های بعدی است.
آمنیوسنتز
آمنیوزسنتز برای تشخیص بیماریهای ژنتیکی داخل رحمی احتمال ریسک خونریزی جنین - مادر و نیز حساس شدن در بیماران Rh منفی حتی اگر با کمک ماوراء صوت انجام شود، کاربرد دارد.
بنابراین تا وقتی که بر اساس اطلاعات بیشترروش های ایمن تر پیشنهاد می شود، توصیه می شود که به همه بیماران Rh منفی که در سه ماهه میانی آمنیوسنتز می شوند 300میکرو گرم، RhIgG داده شود. ریسک نظری استفاده از RhIgG پدیده افزایشی آن است. این مرحله به امکان پاسخ گویی ایمنی در حضور مقدار کم آنتی بادی در زمان مواجه شدن با آنتی ژن بر می گردد. برای اینکه نیمه عمر RhIgG در حدود 25 روز است، اضافه مصرف کردن زمانی که گلبولهای قرمز خون جنین به گردش خون مادری دست پیدا می کنند می تواند در نیمه سوم حاملگی اتفاق بیفتد. گرچه افزایش ایمنی به وضوح در این موقعیت اثبات نشده، اما یک دلیل برای جلوگیری از مصرف دوز پایین 50میلکرو گرم از RhIgG درهنگام آمنیوسنتز است و نیز باید مطمئن شد که بیمار بعد از آن در هفته 28 دوز 300 میکرو گرمی اضافی را دریافته کرده است.
حتی در سه ماهه آخر حاملگی استفاده از ماوراء صورت برای آمینوسنتز و فقدان خون ماکروسکوپی در مایع آمنیوتیک نمی تواند پشتوانه کامل برای نبود سلولهای قرمز خون جنین در جریان خون مادری باشد. اگر زایمان طی 72 ساعت انجام شود نیازی به مصرف RhIgG در زمان آمینوسنتز نبوده و تزریق فوری آن بعد از زایمان اگر نوزاد Rh مثبت باشد، کفایت می کند.
خونریزی در مرحله پیش از زایمان
با اینکه هنوز خطر حساس شدن Rh در اثر تهدید به سقط مشخص نشده است، خونریزی جنین - مادر در این زمان بسیار معمول است. یک راه برای دریافت این موقعیت بررسی وجود خون جنین در خون مادر و تزریق RhIgG در صورت وجود آن می باشد. اگر این کار انجام شود تزریق RhIgG باید بعد از 28 هفته حاملگی مجدداً انجام گیرد ولی اگر جنین سقط شود احتمالاً نیاز به تزریق RhIgG مجدد نیست.
جستجو برای یافتن سلولهای خون جنین در خون مادر در مواردی که خطر خونریزی های جنین - مادر افزایش می یابد مانند خونریزی قبل از زایمان از جفت مرده، یا جدا شدن جفت، ترومای شکمی، تجمع آب در اطراف جنین سودمند است.
پیشگیری پیش از زایمان
مشخص شده است که دوز استاندارد RhIgG برای بعد از زایمان، 1 تا 2% زنان Rh منفی که نوزادان Rh مثبت بدنیا آورده اند را محافظت نمی کند. در بیشتر موارد این امر ناشی
ازخونریزیهای مخفی و ورود تعداد قابل توجهی از سلولهای قرمز نوزاد به جریان خون مادر در طی حاملگی است.
پروفیلاکسی قبل از زایمان در سال 1967 مطرح شد و از سال 1968 تزریق آزمایشی RhIgG بطور آزمایشی در کانادا شروع شد. حساس شدن مادر تنها در دو مورد از 1799 نفر مادر Rh منفی که نوزاد Rh مثبت بدنیا آورده بودند اتفاق افتاد (0/11درصد) که این کمتر از 1/6% مورد انتظار بود. زمان شروع سه ماهه سوم و دوز 300 میکروگرم وجود دارد زیرا حساس دشن مادر بیشتر در این زمان صورت می گیرد و در پایان حاملگی نیز هنوز مقداری RhIgG در خون مادر باقی بود.
هنوز مشخص نیست که آیا ضرورت دارد تیتر anti-D را در هفته سی و پنجم حاملگی اندازه گیری کرد یا نه، زیرا تعداد اندکی از خانم های Rh منفی علیرغم دریافت RhIgG در مرحله پیش از زایمان حساس هستند. از 1357 خانم بارداری که در هفته بیست و هشتم حاملگی تست کومبس غیر مستقیم آنها منفی بود هیچکدام حساس نشدند و بسیار بعید به نظر می رسد در صورت وجود چنین مواردی نیاز به انجام عمل خاصی قبل از زایمان باشد.
بسیار اهمیت دارد بدانیم که آیا بیماری که در هنگام زایمان برای او خون کراس مچ می شود RhIgG دریافت کرده است و نیز باید بخاطر داشت که ممکن است تست کومبس مستقیم نوزاد، مثبت ضعیف باشد. در صورتی که بیمار بعداً قرار است به پزشک دیگری مراجعه کرده یا در بیمارستان
شکل 8:رژیم دو دوزی (پیش پیش از زایمان - پس از زایمان )برای بیماران غیر ایمیونیزه rh.برخی از مولفین اندازه گیری تیتر آنتی بادی anti-dرا در هفته 35 حاملگی توصیه می کنند زیرا یک تیتر 1:4یا بالاتر نشاندهنده ایمن سازی فعال است .سطوح پایین تر آنتی بادی را می توان به واسطه ahigg در گردش تعیین کرد.
دیگری بستری شود باید کارتی به او داده شود که نشاندهنده تزریق RhIgG به او باشد در غیر این صورت ممکن است به اشتباه تشخیص داده شود که بیمار نیبت به RBCهای جنین حساس شده و در هنگام زایمان RhIgG به او تزریق نشود.
استفاده پس از زایمان
شایع ترین علت حساس شدن به Rh، تولد یک نوزاد Rh مثبت یا Du مثبت از مادر Rh منفی است. معمولاً تزریق 300میکرو گرم از RhIgG داخل عضلانی بفاصله حداکثر 72 ساعت پس از زایمان مانع حساس شدن می شود. شواهدی در دست است که نشان می دهد. تزریق RhIgG در سریع ترین زمان ممکن پس از تولید توصیه می شود ولی در صورتی که اشتباهی صورت گیرد پس از 72 ساعت نیز میتوان آن را تزریق کرد. تزریق پس از زایمان، مادر را نسبت به حساس شدن در همان حاملگی محافظت می کند و برای حاملگی های بعدی در صورتی که جنین Rh مثبت یا Du مثبت باشد باید مجدداً تزریق صورت گیرد.
حتی در صورتی که RhIgG درزمان مناسب تزریق شود 0/4 درصد از بیماران بدلیل آن که مقدار خونریزی جنین - مادر بیشتر از مقداری است که 300میکرو گرم از RhIgG بتواند آن را خنثی کند باز هم پروفیلاکسی کافی نخواهد داشت. مطلوب است که حجم خونریزی جنین - مادر با استفاده از روش های استخراج با اسید تعیین شود. اما از آنجا که تعداد بیمارانی که با 300میکرو گرم از RhIgG محافظت نمی شوند کم بوده، بنابراین مقرون به صرفه نخواهد بود که تمامی زنان Rh منفی را از این نظر بررسی کرد. در صورتی که بر اساس نتایج این بررسی ها، مقدار خونریزی جنین - مادر زیاد باشد باید به ازا هر 15ml از RBC جنین 300 میکرو گرم از RhIgGتزریق شود.
یکی از موارد گیج کننده زنانی هستند که در اواخر حاملگی یا پس از زایمان مشخص می شود که Rh منفی و Du مثبت هستند. در این حالت ممکن است شخص واقعاً Du مثبت باشد (و نیازی به تزریق RhIgG نداشته باشد) یا آنکه Rh منفی بوده ولی مقدار زیادی از RBC های Rh مثبت جنین وارد خون او شده باشند ( که در این صورت نیاز به تزریق RhIgG خواهد داشت). در چنین مواردی اهمیت دارد
که وضعیت Rh فرد را قبل از حاملگی یا در اوایل حاملگی بدانیم. در صورتی که ابهام وجود داشته باشد مناسب ترین راه جستجوی RBC های Rh مثبت جنین در خون مادر است.
درمان
زمانیکه یک بیمار باردار بعنوان Rh-immunizde شناسایی شد، مسئله مهم تعیین زمان بارداری به منظور به حداقل رساندن میزان مرگ و میر نوزاد است.
با این هدف بیماران به سه گروه تقسیم یم شوند:
1) جنین با ابتلای خفیف که قادر به تحمل محیط رحمی تا زمان کامل شدن ریه می باشد.
2) جنین نیمه مبتلایی که ممکن است قبل از کامل شدن ریه احتیاج به زایمان داشته باشد ولی احتیاج به مراقبت های جنینی فعال ندارد.
3) جنین به شدت مبتلایی که برای رسیده به زمان بارداری احتیاج شدید به مداخله پزشکی دارد. در حالیکه خطر در زحم بودن بیشتر از حصر زایمان و مراقبت های شدید در بخش نوزادان است.
شکل 9:اسکن اسپیکتروفتومتریک مایع آمنیوتیک شامل بیلی روبین .ترسیم خط ضخیم (arbitrary lini)نشاندهنده جای است که اسکن هیچ افزایشی را در بیلیروبین نشان نمی دهد.اوج جذب بیلیروبین در450 میکرومتر اتفاق می افتد . اختلاف بین حداکثر (paek)و(arbitrary)معادل 0/204 است.
4) بخاطر وجود تفاوت های باینی بین مادران باردار Rh-immunized، دستورالعملهای اختصاصی و مشخص برای هر بیمار لازم است، شدت مشکلات در حاملگی های قبلی احتمال وجود جنین -Rh و نتایج آزمایش در حاملگی فعلی فاکتورهای مهمی برای کنترل و بررسی جنین، درمان و زایمان هستند.
تیترهای آنتی بادی مادری
در اولین بارداری حساس شده احتمال درگیری جنین کم است. بنابراین برای زنانی که در اولین بارداری ایمیونیزه شده اند و زنانی که هیچگونه تاریخچه ای از گرفتاری جنین ندارند، اندازه گیری ماهیانه تیتر anti-D کفایت می کند. اگر تیتر anti-D پایین باقی بماند احتمال کم خونی برای جنین کم است و می توان اجازه داد تا بارداری تا زمان زایمان بدون هیچگونه اقدام و مداخله خاصی ادامه یابد. بعد از ابتلاء در اولین بارداری تیتر anti-D ارزیش زیادی برای ارزیابی وضعیت جنین ندارد و بررسی های دقیق تر لازم است. گرچه هر آزمایشگاهی تیتر تشخیصی مربوط به خود را دارد، ولی تیتر 1/16anti-D یابیشتر، بمعنای انجام آمنیوسنتز و اندازه گیری بیلیروبین مایع آمنیوتیک است.
برخلاف اولین بارداری ایمیونیزه شده که شیوع آنمی و هیدروپس کمتر از 10% است در بارداریهای بعد این احتمال برابر یا بیشتر از 10% می باشد و اگر در یک بارداری هیدورپس رخ دهد، احتمال آن در بارداری بعدی به 80% تا 90% می رسد.
آمنیوسنتز و بررسی مایع آمنیوتیک
بیلیروبین گر چه به مقادیر زیاد بوسیله کلیه های جنین ترشح نمی شود لیکن از طریق غشاهای جنینی مثل پوست و بند ناف بداخل مایع آمنیوتیک انتشار پیدا می کند. درستی اندازه گیری غلظت بیلیروبین توسط اسپکتروفتومتر هم چنان زیر سوال است ولی بعنوان یک روش بالینی بررسی حالت جنین سودمند می باشد. اولین آمنیوسنتز را باید هنگامی که احتمال درگیری جنین می رود، انجام داد. فاکتورهای موثر در
تصمیم جهت اولین آمنیوسنتز شامل شدت گرفتاری در حاملگی قبل و تغییر در تیتر آنتی بادی می باشد. آمنیوسنتز با هدایت سونوگرافی انجام می شود. مایع آمنیوتیک آسپیره شده و برای تعیین جذب نوری در 450میکرو گرم به آزمایشگاه فرستاده می شود. با استفاده از منحنی Liley تغییرات جذب نوری در برابر سن حاملگی روی کاغذ نیمه لگاریتمی رسم می شود.(شکل 10)
برای فهم منحنی Liley، یادآوری این نکته مهم است که غلظت پیگمانهای بیلی روبین در جریان (مایع) آمنیوتیک در طی حاملگی طبیعی بتدریج کاهش پیدا می کند. وجود همولیز شدید باعث افزایش جذب نوری شده که ثابت مانده یا افزایش می یابد. وقتی غلظت بیلی روبین در ناحیه کمتراست (ناحیه I) جنین معمولاً Rh منفی است یا نسبتاً بطور خفیفی درگیر است. وقتی این غلظت در ناحیه II قرار می گیرد، بیشتر جنین ها بطور متوسطی تحت تأثیر هستند. ناحیه III نشان دهنده وضعیت وخیم جنین و پرخطر مرگ داخل رحمی می باشد.
شکل 10:این شکل برای ثبت سریال داده ها در بیمارانی که مشکلrh دارند استفاده می شود.
وضعیت آنتی ژن Rh جنین را می توان با استفاده از سلولهای آمنیوتیک و با روش واکنش زنجیره ای پلیمراز مشخص کرد. بنابراین از اولین آمنیوسنتز می توان برای تعیین Rh جنین استفاده کرد. این روش به مقدار زیادی رسیدگی به حاملگی هایی که جنین Rh منفی است را تسهیل می کند.
بررسی خون جنین
میزان کم خونی جنین را می توان با نمونه برداری از خون جنین از طریق بند ناف با هدایت سونوگرافی تعیین نمود. این روش برای ارزیابی جنین هایی که در معرض خطر بیماریهای شدید همولیتیک هستند مفید می باشد. عبور سوزن از طریق جفت، همراه با مقداری خونریزی جنینی مادری در بیش از 50% موارد می باشد و گاهی اوقات دیگر عوارض و حتی مرگ جنین نیز اتفاق می افتد.
سونوگرافی
انجام سونوگرافی پی در پی نیز برای ارزیابی وضعیت جنین در ایمنی زایی مفید است. به دلیل اینکه همبستگی کاملی بین مقادیر OD450 ?مایع آمنیوتیک و یافته های سونوگرافی وجود ندارد. لذا باید از هر دو روش استفاده نمود (شکل11). آسیب و ادم بافت نرم از نشانه های قطعی ابتلای شدید جنین به اریتروبلاستوز جنینی میباشند. وقتی که هیدروپس ایجاد شد، جنین کم خونی شدید با هموگلوبین کمتر از 5 گرم در دسی لیتر دارد. از طرف دیگر، در مواردی که بیمار مقادیر بالایی از OD450 ? داشته اما شواهد سونوگرافیک هیدروپس جنینی را ندارد، احتمالاً شدت ابتلای جنینی کمتر از زمانی می باشد که فقط با بررسی مایع آمنیوتیک برآورد می نماییم.
سونوگرافی داپلر به عنوان یک روش غیرتهاجمی پیشگویی کننده، کم خونی جنینی مورد بررسی قرار گرفته است. اندکس های داپلر، فواید بالینی محدودی پیشگویی جنین هایی که نیازبه تعویض خون دارند، خواهند داشت، و قبل از آنکه این روش را در درمان نارسازگاری Rh توصیه نماییم، نیاز به انجام مطالعات آینده نگر به خوب طراحی شده است.

پایش جنین
اگر چه پایش ضربان قلب جنینی در دوران قبل از زایمان، مفید گزارش شده است، اما نقش دقیق آن در ناسازگاری Rh نامشخص است. تصمیم های درمانی مهم اغلب در اواخر سه ماهه دوم و در اوایل سه ماهه سوم، یعنی زمانی که این آزمایشها ارزش کمتری دارند، صورت می پذیرد. جنینی که ابتلای شدید دارد، کمتر از یک جنین طبیعی حرکت می کند، وعدم حرکت جنین، چه توسط سونوگرافی مشاهده گردد و چه توسط مادر احساس شود، به عنوان نشانه ای از وخامت وضعیت جنین قلمداد می گردد. اطلاعات اندکی وجود دارد که مفید بودن انجام سریال آزمایش های بدون استرس (nonstress) و تست انقباضی (contraction) را در این حالت توصیه کند. ظهور الگوی سینوسی بیانگر کم خونی و وخیم شدن شرایط جنینی می باشد و مانند هر بارداری پر خطر، حین زایمان با دستگاههای الکترونیک توصیه می گردد.
درمان جنین
ابتلای خفیف تا متوسط جنین
به منظور عدم اشتباه در تعیین تاریخ در هفته 14 تا 16، یک سونوگرافی برای تعیین سن جنین به عمل می آوریم، بررسی مایع آمنیوتیک و سونوگرافی سریال برای پیگیری وضعیت جنین استفاده می شود مگر آنکه تیتر آنتی بادی ها پایین باشد. اگر بارداری فعلی اولین بارداری است که بیمار بر علیه عامل Rh حساس شده یا اگر نوزاد قبلی به طور خفیف مبتلا شده بوده است، اولین آمنیوسنتز باید حدود هفته 26 تا 28 جنینی انجام شود. زمان آمنیوسنتزهای بعدی و همچنین زمان مناسب برای زایمان بستگی به نتایج بررسی های قبلی مایع آمنیوتیک و یافته های سونوگرافی دارد.
استفاده از نسبت لستین به اسفنگومیلین در مایع آمنیوتیک در تصمیم گیری های درمان در این بیماران فواید قابل توجهی دارد. اگر مقدار OD450?در منطقه II قرار دارد و درحال کاهش است، باید به محض اینکه جنین بالغ شد، زایمان صورت پذیرد. اگرسطح OD450 ?در منطقه II بوده و در حال افزایش است، یا شواهد سونوگرافی مبتنی بر هیدروپس وجود دارد. مقتضی است که قبل از آنکه جنین کاملاً رسیده شود زایمان صورت پذیرد. در بسیاری موارد، به هر حال میزان OD450 ? در منطقه I قرار دارد و باید بین هفته 38 تا 40 به محض اینکه گردن رحم برای القای زایمان مناسب شد، زایمان صورت پذیرد.
یکی از شایع ترین اشتباهات در دمان بیماران حساس شده به Rh، کمتر برآورد کردن وخامت می باشد. وقتی که ریه جنین به حد کافی تکامل یافت، دلیل کمی وجود دارد که اقدام به وضع حمل نکنیم، چرا که وضعیت داخلی رحم در حال بدتر شدن است. حتی وقتی که od450 ?پایین است، که بیانگر احتمال Rh منفی بودن جنین می باشد، بیمار باید در هفته 40 زایمان گردد و افراد و تجهیزات لازم برای درمان نوزاد با افزایش بیلی روبین غیر منتظره و تعویض خون در اختیار باشند.
ابتلای شدید جنین
زمانی که احتمال ابتلای شدید جنین وجود دارد، باید در هفته 14 تا 16 جنینی یک سونوگرافی انجام داد وسپس هر یک تا دو هفته برای تشخیص است و ادم در جنین و به منظور تعیین زمان اولین آمنیوسنتز، سونوگرافی را تکرار نمود. همبستگی نسبتاً ضعیف بین مقادیر نمودار Liley و هماتوکریت جنینی در سه ماهه دوم بارداری، ارزیابی و درمان ابتلای شدید جنین را در قبل از هفته 27 تسهیل نموده است. وقتی که مقادیر ثبت شده بیلی روبین برروی نمودار Liley یا وجود هیدروپس بیانگر کم خونی شدید باشد، نمونه برداری از خون بند ناف از طریق پوست انجام می شود. در همان زمان باید تمهیدات لازم برای تعویض خون در رحم، پیش بینی شود. وجود تغییرات هیدروپیک در سونوگرافی بیانگر این است که هماتوکریت جنین کمتر از 15% می باشد، عموماً حنین هایی که هماتوکریت کمتر از 25% دارند باید تعویض خون گردند، اما نیاز به تعویض خون، مورد بوده و بستگی به هماتوکریت و سن جنین دارد.
در دانشگاه یوتا، جنینهایی که به هفته 34 تا 36 می رسند، معمولاً متولد میشوند. این سیاست ناشی از میزان بقای بالاتر از 95% نوزاد در هفته 32 جنینی در بخش مراقبتهای ویژه نوزادان در دانشگاه و همچنین نگرانی در مورد مرگ غیر قابل توجیه نوزادان پس از تعویض خون داخل رحمی بدون عارضه است. چون این عمل از نظر فنی آسان تر شده است، ادامه تعویض خون داخل رحمی تا نزدیک ترم ممکن است به جهت پیشگیری از مشکلات نارس بودن جنین باشد.
تعویض خونی داخل رحمی
روش صفاقی
قراردادن خون در داخل حفره صفاق جنینی با جذب اریتروسیت ها به داخل سیستم لنفاتیک زیر دیافراگم، سبب بر طرف شدن کم خونی جنین می شود.
با استفاده از آرامبخش ها و روش استریل، ابتدا بیمار را با سونوگرافی تحت بررسی قرار می دهیم تا وضعیت جنین، محل جفت، و وجود آسیت یا ادم محیطی در جنین ارزیابی گردد. جهت گیری ستون فقرات جنین در صورتی که به پهلو یا خلف باشد، تعویض خون را را تسهیل می کند. آنگاه محل تعویض خون و عمق لازم برای ورود سوزن، محاسبه می گردد. تحت بی حسی موضعی و با قرار دادن مثانه به عنوان نقطه نشانه، یک سوزن درشت با هدایت سونوگرافی Real time به داخل حفره شکمی جنین وارد می گردد. سپس خون گروه O منفی اشعه دیده با حداقل گلبول سفید هماترکیت بالا که با خون مادر کراس مچ و دگلیسریزه (deglycerized) شده است، با سرعت 5 تا 10 میلی لیتر در دقیقه، تزریق می گردد. فرمول میزان خون تعویض شده به صورت زیر است:
10ml *( بیست_ تعداد هفته های سن حاملگی)
اگر جنین آسیت دارد، مقداری از مایع باید قبل از انتقال خون، خارج شود تا از فشار شدید داخل شکمی اجتناب گردد. بر اساس وضعیت جنین، خون تزریق شده تقریباً همیشه در حفره صفاقی جنین توسط سونوگرافی مشاهده می گردد. در طی تعویض خون، پایش ضربان قلب جنین مهم می باشد. این کار می تواند با سونوگرافی زمان واقعی یا سونوگرافی داپلر انجام شود. افزایش ضربان قلب جنین معمولاًهمواره با نتایج خوب است، در حالیکه برادی کاردی نتایج شومی دارد. تون قلب جنین نیز مجدداً بعد از اتمام تعویض خون باید با دقت پایش شود. اگر سن جنین کمتر از 24 هفته است، تون قلب هر 4 ساعت کنترل می شود و مادر در عرض 12 تا 24 ساعت مرخص می گردد. اگر سن جنین بیش از 24 هفته است، بیمار را به بخش زایمانی جایی که پایش الکترونیک مداوم جنین انجام می گیرد، انتقال می دهیم. اگر نشانه هایی از دیسترس جنین داشتیم (مثلاً برادی کاردی دائم) اقدام به زایمان می کنیم.
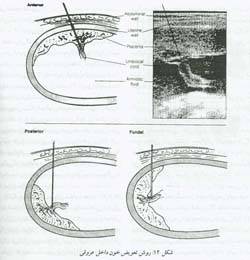
روش داخل عروقی
آماده کردن بیمار مشابه تعویض خون داخل صفاقی جنینی است. نوک سوزن شماره 20 یا 22 باکمک سونوگرافی زمان واقعی به داخل بند ناف فرستاده میشود. زمانی که جفت در قدام قرار دارد، از طریق جفت برای ورود به ورید نافی استفاده می کنیم (شکل12). در غیر این صورت، با عبور از مایع آمنیوتیک و سوراخ کردن بند ناف در نزدیکی محل اتصال آن به جفت، وارد رگ می شویم. وقتی وارد رگ شدیم، مقدار اندکی خون جهت تعویض خون را میت وان با روشی که توسط Nicolaides شرح داده شده است، تعیین نمود. هدف این است که پس از تعویض خون، هماتوکریت به 40 تا 45% برسد.
سرعت تزریق خون 10 میلی لیتر در دقیقه می باشد. پس از تعویض خون، یک نمونه جهت اندازه گیری هماتوکریت می گیریم، مراقبت جنین پس از تعویض خون مشابه روش داخل صفاقی بوده و تعویض خون های بعدی باید طوری زمان بندی شوند که هماتوکریت جنین بالای 25% حفظ گردد.
زمانی که تعویض خون جنین با هر روشی انجام شد، برای تعیین زمان تعویض خون داخل رحمی بعدی از سونوگرافی استفاده می شود. به ویژه بر اساس افزایش یا کاهش تجمع مایع صفاقی جنین توسط سونوگرافی می توان تعیین کرد که فاصله زمانی تعویض خون باید کاهش یا افزایش یابد. اگر تعویض خون موفقیت آمیز نبود، یا هیدروپس شدید جنین با تعویض خون بهبود نیابد، ممکن است نیاز به زایمان قبل از ترم باشد. چون در این مرحله از بارداری، گردن رحم معمولاً برای زایمان واژینال مناسب نیست، اغلب زایمان سزارین لازم است. حتی اگر تعویض خون موفقیت آمیز باشد، جنین های شدیداً مبتلا معمولاً بعد از هفته 34 حاملگی به سرعت زایمان می گردند.
تعویض خون داخل عروقی رایج شده است. اما مقایسه مستقیم نتایج گزارش شده با تعویض خون داخل صفاقی مشکل است. به علت وجود اختلاف در اندیکاسیون ها، تکنیک ها، تجربه فرد اقدام کننده و کیفیت تجهیزات مراقبت ویژه نوزاد در هر کدام از شرایط تمامی این عوامل نقش مهمی در بقای جنین دارند. به ویژه، هیچ مطالعه تصادفی آینده نگر برای مقایسه نتایج دو روش فوق در جمعیت مشابه انجام نشده است. تعویض خون داخل صفاقی این امکان را می دهد که حجم بیشتری از گلبول های قرمز را تجویز نماییم، لذا فاصله زمانی بین تعویض ها افزایش می یابد و انجام آن از
نظرتکنیکی بخصوص در اواخر بارداری راحت تر است. در جنین های هیدروپیک، خون از حفره صفاقی بطورمنظم جذب نمی شود. مزیت های تعویض خون داخل عروق شامل توانایی برای کنترل وضعیت انتی ژن جنین، هماتوکریت واقعی و تزریق مستقیم گلبولهای قرمز به داخل جریان خون جنینی در اوایل بارداری میباشد. نواقص این روش شامل افزایش خطر خونریزی جنینی مادری و احتمال افزایش شدت حساسیت مادر در طی حاملگی فعلی و بعدی مز گردد. هر دو روش همراه با احتمال از دست رفتن جنین به میزان 1 تا 2% به ازاء هر تعویض خونی می باشند.
واضح است که تعویض خون داخل عروقی در دمان هیدروپس جنین موثرتر بوده و اغلب منجر به نجات زندگی می گردد. مشخص نیست که آیا روش داخل عروقی برای جنینی که هیدروپیک نبوده یا جنینی که هیدروپس آن بر طرف شده و درحال تعویض خون می باشد، ارجحیت دارد یا خیر. میزان بقای جنین عالی بوده و قابل مقایسه با روش دیگر می باشد. احتمالاً انجام ترکیبی تعویض خون داخل صفاقی و داخل عروقی در نهایت بهتر بوده و به عنوان درمان مطلوب پذیرفته میشود.
استفاده تهاجمی و زودهنگام از روشهای تشخیصی جدید و پیشرفت در درمان جنین، تعیین دقیق زمان زایمان و تغییرات مدرن در مراقبت از نوزاد همه منجر به بهبود نتایج پیش از تولد برای بیماران با ناسازگاری شدید Rh شده است. جای تردید دارد که اقدامات توصیه شده پیشین ، امروز نیز تأیید شود. شواهد قانع کننده اندکی وجود دارد که پلاسما
که تحت تعویض خون در داخل رحم قرار گرفته اند.
فرزیس، درمان با عوامل سرکوب کننده ایمنی مثل پرومتازین، کورتیکواستروییدها و آزاتیوپرین، یا رژیم های خوراکی کم کننده حساسیت به طورمعنی داری منجر به بهبود نتایج در بیماران با ناسازگرای شدید Rh گردند، هر روش با خطراتی برای مادر و نوزاد همراه است.
مراقبت نوزاد
یکی از مهمترین جنبه های درمانی در نوزاد مبتلا به ناسازگاری Rh، همکاری نزدیک و ضروری بین گروه مامایی و اطفال و بانک خون می باشد. درمان موفقیت آمیز نوزادان نارس مبتلا به اریتروبلاستوز شدید، نیاز به تمامی مراقبت های پرستاری درجه سوم، شامل مراقبت تنفسی، تصحیح اسیدوز و تعویض خون دارد.
تعویض خون داخل عروقی سبب سرکوب اریتروپویزیس در جنین شده و بسیاری از نوزادانی که به این روش درمان شده اند، در زمان وضع حمل در گردش خون خود سلولهای جنینی واضحی ندارند. اینها معمولاً نیاز به تعویض خون نوزاد ندارند و یا اگر داشته باشند دفعات آن کم است. اما ریتکولوسیت ها ممکن است برای 3 تا 4 ماه ظاهر نگردند. به هر حال، بسیاری از این نوزادان بعد از ترخیص، نیاز به تزریق خونی های مکرر دارند. پی گیری های دراز مدت نشانگر آن است که اکثر کودکانی که نیاز به تعویض خون در داخل رحم به علت اریتروبلاستوز جنینی داشته اند، از رشد و نمو طبیعی برخوردار بوده اند.
آنتی بادی های آتیپیک
به دلیل کاهش بروز اریتروبلاستوز جنینی در اثر وجود آنتی بادی بر علیه آنتی ژن D، در حال حاضر شاهد اندکی افزاش در اتوآنتی بادی ها و الو آنتی بادی ها بر علیه دیگر آنتی ژن های گلبول قرمز می باشیم. تفاوت در فرکانس اسن انتی بادی ها و اینکه آیا منجر به بیماری همولیتیک گردد یا خیر بستگی به متغیرهای زیر دارد:
*اندازه و فرکانس تحریک آنتی ژن
*قدرت نسبی آنتی ژن
*قابلیت جنین برای پاسخ به تحریک آنتی ژن
*تغییر آنتی ژن زمانی که آنتی ژن به سلول های Rh مثبت متصل می گردد.
*نوع پاسخ آنتی بادی (IgGیا IgM)
*زمانی که آنتی ژن روی گلبولهای قرمز جنین ظاهر می شود.
برای آنکه الوآنتی بادی بر علیه گلبول قرمز سبب اریتروبلاستوز شود، آنتی ژن باید بر روی گلبول قرمز جنین موجود بوده اما در مادر وجود نداشته باشد..
چون هم مادران Rh مثبت و Rh منفی می توانند این آنتی بادی ها را ایجاد کنند، زنان بارداری که قبلاً فرآورده های خونی دریافت کرده یا چند زا می باشند برای بررسی آنتی بادی به عنوان قسمتی از آزمایشهای اولیه مراقبتهای دوران بارداری، انتخاب می گردند. اگر نتیجه بررسی آنتی بادی، مثبت بود، باید تیتر آن به صورت سریال تعیین شود.
آنتی باید بر علیه سیستم kell معمولاً در پاسخ به انتقال خون قبلی ایجاد می شود و مهمترین عامل غیر Rh منفرد ایجاد بیماری همولیتیک در جنین است. وقتی مشخص شد که مادر آنتی بادی ضد kell دارد، ژنوتیپ سیستم kell پدر نیز باید تعیین گردد. 90% پدران و جنین های آنان، kell منفی هستند و تا زمانی که مشخص است که وضعیت پدر فرد چگونه هست، نیاز به هیچ اقدام تشخیصی یا درمانی بعدی وجود ندارد. چون تیتر ضد kell و OD450 ؟مایع آمنیوتیک، ارزش پیشگویی کننده کمتری نسبت به بیماری Rh دارند. مراقبت شدید جنین، و در برخی موارد، کوردوسنتز وقتی که جنین kell مثبت است ضروری می باشد.
زنان مبتلا به کم خونی همولیتیک اتوایمیون، آنتی بادی هایی تولید می کنند که می توانند تاثیرات مشابه در جنین داشته باشند. اگر چه کم خونی مادر در طی بارداری ممکن است شدید باشدع اما غالباً کم خونی هم در مادر و هم در جنین خفیف بوده و نیاز به درمان فعال ندارد. هیچ همبستگی بین تیتراتوآنتی بادی های مادر و شدت همولیز در نوزاد وجود ندارد و درمان آن نیز مشابه روشی است که در مورد آلوآنتی بادی ها انجام می گیرد.
ادامه دارد ...
منبع :نشریه مامایی و بیماریهای زنان دنفورث،(جلد اول)
/ک